3. Ärztliche Diagnose und Befunde
– Formen von Gewalt gegen Kinder und Jugendliche
3.1. Körperliche Gewalt
Elisabeth Mützel, Martina Heinrich, Randolph Penning, Matthias Graw
3.1.1. Definition und Epidemiologie
Keine einheitliche Definition
Einheitliche Definitionen für die verschiedenen Formen der Gewalt gegen Kinder und Jugendliche existieren auf nationaler und internationaler Ebene nicht. „Unter physischer (körperlicher) Misshandlung können alle Handlungen von Eltern oder anderen Bezugspersonen verstanden werden, die durch Anwendung von körperlichem Zwang bzw. Gewalt für einen einsichtigen Dritten vorhersehbar zu erheblichen physischen oder psychischen Beeinträchtigungen des Kindes und seiner Entwicklung führen oder vorhersehbar ein hohes Risiko solcher Folgen bergen“ (Kindler, 2006, siehe auch Ziffer 1.1.). Die Leitlinien der Arbeitsgemeinschaft der Wissenschaftlichen Medizinischen Fachgesellschaften e. V. (AWMF) unterscheiden darüber hinaus zwischen intrafamiliärer (z. B. Störung der Eltern-Kind-Beziehung) und extrafamiliärer Gewalt (z. B. Gewalt gegen Kinder in Institutionen). In der Handreichung zur Wahrnehmung des Schutzauftrags der Jugendhilfe bei Kindeswohlgefährdung „Schützen – Helfen – Begleiten“ beschreibt das Bayerische Landesjugendamt die Misshandlung als erhebliche Beeinträchtigung der körperlichen Unversehrtheit. Eine Misshandlung würde auch dann vorliegen, wenn Eltern z. B. aus religiösen Gründen eine Genitalverstümmelung vornehmen oder überlebensnotwendige Operationen ablehnen würden. Von einer erheblichen Beeinträchtigung der körperlichen Unversehrtheit müsse beim Vorliegen eines Münchhausen-by-proxy-Syndroms eines Elternteils ausgegangen werden, wenn Erkrankungen des Kindes fälschlich angegeben, vorgetäuscht oder künstlich erzeugt würden.
Die Altersverteilung der Kinder, die in den Jahren 1989 sowie 2005 bis 31.07.2008 im Institut für Rechtsmedizin der Universität München untersucht wurden, ergibt, dass Kinder im Alter von ein bis zwei Jahren vermehrt von Übergriffen betroffen waren, ein weiterer Altersgipfel zeigt sich zwischen dem zehnten und 14. Lebensjahr.
Statistik
Kinderschutzambulanz
Eine Auswertung der Untersuchung von Kindern und Jugendlichen, die zwischen 2010 und 2013 in der Kinderschutzambulanz am Institut für Rechtsmedizin der Universität München mit der Frage, ob eine Kindeswohlgefährdung vorliegt, vorgestellt wurden, ergibt, dass vorwiegend Kinder im Vorschulalter von Gewalt betroffen waren. Insgesamt wurden 255 Kinder und Jugendliche (bis 17 Jahre) in der Kinderschutzambulanz untersucht. Am häufigsten (54 %) fanden die Untersuchungen aufgrund des Verdachts auf sexuelle Gewalt statt, am zweithäufigsten, mit knapp 30 %, wegen des Verdachts auf körperliche Gewalt. Bei 18 Kindern/Jugendlichen wurden beide Gewaltformen als Untersuchungsgrund genannt. Es wurden 19 Kinder untersucht, bei denen selbst zwar kein konkreter Verdacht auf eine Misshandlung vorlag, aber z. B. ein Geschwisterkind misshandelt wurde. Die Untersuchungen erfolgten in diesen Fällen um festzustellen, ob die Kinder (auch wenn keine konkrete Auffälligkeit vorlag) ebenfalls von Gewalt betroffen waren. Zusätzlich erfolgten 537 telefonische Beratungen für Ärztinnen und Ärzte, Jugendämter und andere soziale Einrichtungen, aber auch für Personensorgeberechtigte. Inhalt der Beratungen war überwiegend die Frage, ob anhand der gesehenen Verletzungen eine Misshandlung zu diagnostizieren ist. Anfragende Eltern informierten sich häufig über Maßnahmen, die sie zum Schutz ihres Kindes ergreifen können.
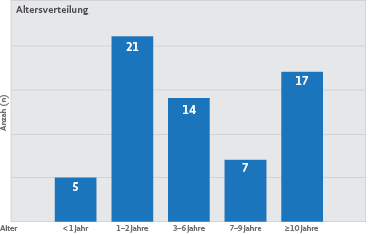
Abbildung 4: Altersverteilung der wegen Verdacht auf Misshandlung untersuchten Kinder am Institut für Rechtsmedizin München, Fälle der Jahre 1989 sowie 2005 bis 31.7.2008, n= 64 (Tabelle aus: Mützel E, Penning R: Aspekte der klinischen Rechtsmedizin bei Kindesmisshandlung und -vernachlässigung, insbesondere beim Schütteltrauma, Abb. 3, S. 171, in: Peschel O, Mützel E, Penning R (Hrsg) Das Kind in der Forensischen Medizin, ecomed Verlag, 2009; mit freundlicher Genehmigung)
Lebenszeitprävalenz
Laut AWMF-Leitlinien zu Kindesmisshandlung und Vernachlässigung wird von einer Lebenszeitprävalenz (= Anteil an Personen, die schon mindestens einmal in ihrem Leben die untersuchte Störung aufgewiesen haben) bezüglich „Gewalterfahrung in der Kindheit“ (körperliche Gewalt) in Deutschland von 11,8 % bei Männern und 9,9 % bei Frauen ausgegangen.
Häufigkeit der
Erkennung variiert stark
2 % aller stationär in Krankenhäusern betreuten Kinder sollen körperliche Symptome aufweisen, die an Misshandlung denken lassen. Die Häufigkeit der Erkennung in Kinderarztpraxen soll stark variieren und liegt wohl im Schnitt bei vier von 100.000 Patientenkontakten. In der kinderchirurgischen Ambulanz des Dr. von Haunerschen Kinderspitals werden circa 15 Fälle pro Jahr mit Verdacht auf Kindesmisshandlung bei circa 10.000 Vorstellungen pro Jahr gesehen.
Bleibende Schädigungen und Behinderungen nach körperlicher Misshandlung sollen vor allem bei Säuglingen und Kleinkindern vorkommen.
„Kinderschutz gehört grundsätzlich in den Verantwortungsbereich aller Institutionen und Fachpersonen, die beruflich mit Kindern zu tun haben. … Nach allen epidemiologischen Arbeiten ist Kindesmisshandlung … häufig, wird jedoch zu selten diagnostiziert“ (www.dakj.de; Empfehlungen für Kinderschutz an Kliniken).
3.1.2. Formen körperlicher Gewalt
Grundsätzlich gilt, die Kinder bzw. Jugendlichen am gesamten Körper zu untersuchen, sobald sich entweder aus der Anamnese oder schon bei der Untersuchung Hinweise auf eine Misshandlung ergeben. Dabei spielt die Haut als größtes Organ des Menschen eine besondere Rolle, weil sie bei nahezu allen physischen Misshandlungsformen mitbetroffen ist.
Formen der Gewalt
Bei einer mechanischen Gewalteinwirkung auf den Körper der Kinder bzw. Jugendlichen kann grundsätzlich zwischen folgenden Formen unterschieden werden:
- Stumpfe/schürfende Gewalt (z. B. Schläge, Kratzer)
- Thermische Einwirkung (Verbrühung, Verbrennung)
- Scharfe und spitze Gewalt (durch Messer o. ä.)
- Strangulation
Diese Gewalteinwirkungen führen zu unterschiedlichen Verletzungsformen und können sich auf der Haut als Hämatome, kratzerartige Hautverletzungen, Schürfwunden, glattrandige Hautwunden u. a. darstellen. Eine Sonderform der Gewalteinwirkung stellt das Schütteltrauma dar.
Für die Beurteilung, ob es sich bei der Hautverletzung um die Folge einer Misshandlung handelt oder um ein akzidentelles Trauma, spielen die Art und Ausprägung der Verletzung, die Lokalisation der Verletzung und ggf. die Farbe der Hämatome (für die zeitliche Zuordnung) eine Rolle (Abbildung 9).
Hämatome häufig
erstes Symptom
Hämatome sind häufig das erste und sichtbarste Symptom einer Misshandlung. Differentialdiagnostisch muss ggf. an Gerinnungsstörungen, Vaskulitiden, Petechien, kongenitale Hautveränderungen, Infektionen sowie externe Farbantragungen gedacht werden.
Anhand empirischer Daten kann eindeutig festgestellt werden, dass die Form der Gewalt abhängig vom Lebensalter des Kindes bzw. Jugendlichen ist. Während thermische Gewalteinwirkung fast nur bei Kleinkindern und Säuglingen gesehen wird, finden sich stumpfe Gewalteinwirkung und Strangulation vor allem bei älteren Kindern und bei Jugendlichen.
3.1.2.1. Stumpfe Gewalt
Schläge, Tritte, Bisse
Schläge mit der Hand,
Faust, Gegenständen
Am häufigsten werden Schläge mit der flachen Hand, der Faust oder Gegenständen festgestellt. Auch Tritte gegen den kindlichen Körper sind keine Seltenheit.
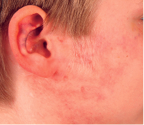
Abbildung 5: Ohrfeige gegen die rechte Wangenregion eines Jungen
Bild in Originalgröße
Werden Hämatome im Gesichtsbereich festgestellt, muss zwischen Schlägen mit der flachen Hand und/oder der Faust unterschieden werden. Abbildung 5 zeigt im Wangen-/Ohrbereich eines Jungen den eindeutigen Abdruck von Fingern einer Hand. Entsprechende Spuren stellen sich als meist quere, parallele, streifige Hautrötungen dar, die zentral eine Abblassung aufweisen und z. T. von Punktblutungen begleitet werden. Die Hautrötungen liegen in einem charakteristischen Abstand zueinander vor; die zentrale Abblassung ist etwa fingerdick. Bei kräftigen Schlägen auf die Ohrregion finden sich oft auch Blutergüsse an der Rückseite der Ohrmuschel bzw. in der Hinterohrregion, die dann relativ langsam abheilen.
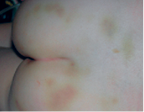
Abbildung 6: Massive stumpfe Gewalteinwirkung auf das Gesäß eines Mädchens
Bild in Originalgröße
Massive, grobfleckige und flächig angeordnete Hämatome (Abbildung 6) sprechen für mehrere (Faust-)Schläge/Tritte. Tritte mit dem beschuhten Fuß führen regelmäßig zu relativ scharf begrenzten kräftigen Hämatomen von charakteristischer Größe.
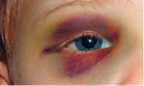
Abbildung 7: Monokelhämatom
Bild in Originalgröße
Monokel- oder Brillenhämatome (Abbildung 7) finden sich typischerweise als Folge von Faustschlägen, alternativ bei Schädelbasisfraktur oder als abgeflossenes Hämatom (z. B. nach Nasenbeinfraktur).

Abbildung 8: Doppelläufige Striemen als Folge einer Gewalteinwirkung mit einem Kleiderbügel
Bild in Originalgröße
Schläge mit geformten Gegenständen hinterlassen oft charakteristische Muster: Parallele doppelläufige Rötungen („Striemen“) oder Hämatome mit zentraler Abblassung sind das häufigste Verletzungsbild: Dort, wo das Schlagwerkzeug auf die Haut auftrifft, wird das Gewebe komprimiert (→ zentrale Abblassung), seitlich davon entstehen Blutungen in die Hautschichten (Abbildung 8).
Bisse
An Bissverletzungen sollte bei typisch halbmond-/hufeisenförmigen, aufgereihten Hämatomen mit zentraler Aussparung gedacht werden. Anhand der Form und Abmessung lassen sich Menschen-/Hundebisse ebenso unterscheiden wie Kinder oder Erwachsene als Verursacher (Fotografische Darstellung der Verletzung mit Maßstab ist hier wichtig!).
Differentialdiagnostische Aspekte zu den Formen der stumpfen Gewalt
Prädilektionsstellen für Verletzungen durch eine Misshandlung sind der Kopf, der Rücken und das Gesäß
(Abbildung 9).
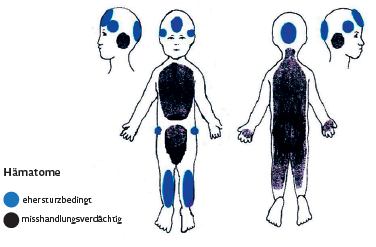
Abbildung 9: Typische Stellen für Hämatome nach Misshandlung, modifiziert nach Herrmann, Monatsschrift für Kinderheilkunde 2002
Dabei weisen insbesondere Verletzungen an eigentlich geschützten Körperregionen, wie z. B. am Auge oder in der zentralen Wangenregion, auf Misshandlung hin. Schwerer zu interpretieren sind dagegen Verletzungen in sturztypischen Regionen, z. B. in der sogenannten „Hutkrempenebene“ am Schädel oder über Knochenvorsprüngen des Gesichtes.
Am Kopf führen Schläge mit Gegenständen häufig zu Verletzungen in der Scheitelregion; alternativ können Verletzungen dort aber auch durch einen Sturz aus der Höhe erklärt werden (Sturz aus dem Bett, vom Wickeltisch oder auf der Treppe). Symmetrische beidseitige Verletzungen sowie Schädelbrüche, die mehr als eine Knochenplatte betreffen, sprechen aber eher gegen ein akzidentelles Geschehen und dabei insbesondere gegen eine Verletzung ohne eine Beteiligung Dritter.
Eine Tabelle über Differenzierung zwischen sturztypischen und misshandlungstypischen Lokalisationen (Tabelle 2).
Knochenbrüche
Häufigkeit von
Knochenfrakturen
Nach Schätzungen sind 8 – 12 % aller Knochenbrüche bei Kindern Folge einer Misshandlung. Frakturen weisen auf besonders gewaltbetonte Misshandlungen hin, da erhebliche Kräfte aufgewendet werden müssen. Es sind vor allem Kinder unter drei Jahren betroffen, darunter bis zu 70 % Säuglinge. Akzidentelle Knochenbrüche hingegen betreffen überwiegend ältere Kinder: 85 % der akzidentellen Frakturen treten bei Kindern über fünf Jahren auf und nur 2 % im 1. Lebensjahr. Treten Knochenbrüche misshandlungsbedingt auf, ist in 50 % der Fälle mindestens ein weiterer Knochen beteiligt, bei typischerweise unterschiedlichen Alters- bzw. Heilungsstadien.
Bildgebende Diagnostik
Die Gesellschaft für Pädiatrische Radiologie hat Leitlinien zur bildgebenden Diagnostik bei Verdacht auf Misshandlung erarbeitet. Insofern wird zum Vorgehen bei Verdacht auf eine Fraktur darauf verwiesen. Gleiches gilt für die „Leitlinie: Humpeln/Schonhaltung des Beines – Bildgebende Diagnostik“. Grundsätzlich gilt jedoch: Ergeben sich entweder aus Anamnese oder Untersuchung Hinweise auf den Verdacht einer Misshandlung, muss eine weiterführende bildgebende Diagnostik betrieben werden. Dazu ist ggf. die Überweisung an eine Kinderradiologie oder besser an eine Kinderklinik mit Kinderschutzambulanz notwendig.
Ist durch die bildgebende Diagnostik geklärt, dass eine Fraktur vorliegt, sind Kenntnisse über die Entstehung der Frakturen notwendig, um beurteilen zu können, ob es sich um eine unfall- oder eine misshandlungsbedingte Fraktur handelt.
Die Gewalteinwirkung, die zum Knochenbruch führt, ist in der Regel eine stumpfe Gewalteinwirkung durch Schläge, Tritte, Biegen, Stöße u. a.
Verdächtige Aspekte
Stark auf Misshandlung verdächtig sind folgende Aspekte:
- die Fraktur wird zufällig diagnostiziert,
- Kind ist jünger als ein Jahr,
- die Anamnese erklärt die Fraktur nicht plausibel,
- es liegen unterschiedlich alte Frakturen vor.
Schädelfrakturen
Folgende Bruchformen sind als starker Hinweis auf Misshandlung anzusehen:
- multiple oder komplexe Bruchformen,
- gedehnte und wachsende Brüche,
- Einbeziehung von mehr als einem einzigen Schädelknochen im Sinne eines Bruchmusters,
- Impressionsfrakturen,
- zufällig entdeckte Frakturen,
- Assoziation von Frakturen mit intrakraniellen Verletzungen inklusive subduralen Hämatomen.
Sturz- oder unfall-
bedingte Frakturen
Eher sturz- oder unfallbedingte Frakturen liegen dagegen vor, wenn:
- Schädelbrüche singulär auftreten und linear sind,
- der Bruchspalt schmal ist (1 – 2 mm).
Akzidentelle Schädelfrakturen sind, abhängig von der Art des Unfalles und der Sturzhöhe, in der Regel nicht mit schwerwiegenden intrakraniellen Verletzungen assoziiert (außer bei schweren Verkehrsunfällen).
Frakturen von Rumpf und Extremitäten
Liegt der Verdacht auf eine Form der Misshandlung mit knöchernen Verletzungen vor, lassen sich häufig klare Aussagen treffen. Besonders misshandlungstypisch sind neben den beschriebenen Thoraxverletzungen z. B. Frakturen von Brustbein, Schulterblatt oder Dornfortsätzen der Wirbel. Brüche von Röhrenknochen sind dagegen – abhängig aber auch vom Lebensalter – nicht zwangsläufig auf eine Misshandlung zurückzuführen. Bei der Beurteilung, ob eine Fraktur, vor allem Schaftfraktur, einer Extremität misshandlungsbedingt ist oder nicht, ist die Kenntnis der Art der Gewalteinwirkung und der daraus resultierenden Bruchform notwendig.
Grundsätzlich ist abzuklären, ob eine klare Anamnese das Bruchsystem plausibel erklären kann. Erst dann wird man beurteilen können, ob eine Fraktur unfall- oder misshandlungsbedingt entstanden ist.
Hals-Nasen-Ohren-Verletzungen
HNO-Verletzungen
Gesichtshaut und Mundhöhle sind zu mehr als 50 % bei Misshandlungen betroffen. Schläge auf den Mund verursachen Verletzungen in der Mundschleimhaut oder auch an den Zähnen. Forcierte Füttermanöver (Aufdrücken des Mundes) hinterlassen Hämatome an den Wangen, aber auch in den Backentaschen der Mundhöhle. Dabei können auch das labiale oder linguale Frenulum einreißen, vor allem bei Verwendung von Gegenständen wie einem Löffel. Insgesamt sind Verletzungen in der Mundhöhle Anzeichen für eine Misshandlung, insbesondere bei jüngeren Kindern.
Thorakoabdominelle Verletzungen
Verletzungen von Thorax und Abdomen kommen bei etwa 0,5 – 3 % aller gesicherten Misshandlungen vor. Solche Verletzungen treten somit nicht häufig auf, können aber potenziell tödlich sein. Thorakale Verletzungen sind seltener als abdominelle, dabei dominieren Rippenfrakturen. Atemwegsverletzungen bzw. Lungenverletzungen werden eher bei sonstigen Ursachen (schwere Verkehrsunfälle) gesehen.
Nach Schätzungen sind 1 – 11 % aller abdominellen Traumata misshandlungsbedingt (Tritte, Faustschläge). Dabei sprechen Hohlorganverletzungen, Einrisse des linken Leberlappens, Pankreaskopfverletzungen o. ä. zunächst stark für eine Misshandlung, es sei denn, es wird ein adäquates, akzidentelles Trauma (z. B. Radlenkerverletzung) angegeben. Häufig übersehen werden intramurale Dünndarmhämatome nach z. B. Tritt in den Bauch; falls eine überzeugende Erklärung zu einem adäquaten akzidentellen Trauma fehlt, sind sie (oder sogar Einrisse) pathognomonisch für eine Misshandlung.
Bei traumatischer Einwirkung gegen den Brustkorb und den Bauchraum kann die Symptomatik einer stattgefundenen auch schwersten Verletzung initial unspezifisch und unklar sein. Die Letalität liegt deshalb bei etwa 50 %.
Kriterien thorako-
abdomineller Verletzungen
Der Verdacht auf eine misshandlungsbedingte thorakoabdominelle Verletzung richtet sich auch nach folgenden Kriterien:
- Die Opfer sind im Schnitt deutlich jünger als bei (Verkehrs-)Unfällen (Durchschnitt 2,5 Jahre bei Misshandlung versus 7,5 Jahre bei Unfall).
- Die Inanspruchnahme ärztlicher Hilfe erfolgt deutlich verzögert: mehr als drei Stunden nach Verletzung bei 100 % aller Misshandlungen gegenüber nur etwa 20 % nach Unfall.
- Eine Anamnese fehlt bei Misshandlungen häufig vollkommen oder sie ist vage, unpräzise, wechselnd. Bei Unfällen ist sie präzise und plausibel sowie konstant.
3.1.2.2. Thermische Gewalt
Kontaktverbrennungen geben
teils auch geometrische Muster
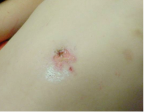
Abbildung 11: Mehrfaches Ausdrücken einer Zigarette neben dem Bauchnabel in zeitlichem Abstand
Bild in Originalgröße
Thermische Einwirkungen auf das Kind werden in vielfältiger Weise gesehen und sind nicht immer leicht als solche erkennbar. Kontaktverbrennungen sind scharf begrenzte Verletzungen, teils auch geometrische Muster (Heizlüftergitter), die unter Umständen den heißen Gegenstand abbilden können. Gelegentlich wird eine thermische Verletzung nach Ausdrücken brennender Zigaretten auf der Haut des Kindes beobachtet, wobei eine bestimmte Körperregion nicht bevorzugt wird. Das Verletzungsbild ist typisch: Meist sind wie ausgestanzt erscheinende Hautdefekte bzw. später Narben zu sehen, die rund bis rund-oval ausgeprägt sind, mit einem Durchmesser von bis 0,5 – 0,8 cm. Zu achten ist dabei auf die Möglichkeit, dass die Zigarette auch mehrfach aufgedrückt worden sein kann, wodurch die Verletzung „konfluieren“ und größer werden kann. Der Rand erscheint dann „kokardenartig“ (Abbildung 11).
Verbrühungen (Abbildung 12) und Erfrierungen sind gelegentlich schwer gegeneinander abzugrenzen.
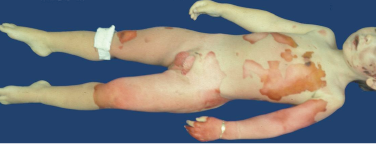
Abbildung 12: Nicht-akzidentelle tödlich verlaufene Verbrühung eines Kindes (Abb. aus: Mützel E, Penning R: Aspekte der klinischen Rechtsmedizin bei Kindesmisshandlung und -vernachlässigung, insbesondere beim Schütteltrauma, Abb. 8, S. 174, in: Peschel O, Mützel E, Penning R (Hrsg) Das Kind in der Forensischen Medizin, ecomed Verlag, 2009; mit freundlicher Genehmigung)
Bild in Originalgröße
Verbrühungen sind die häufigsten thermisch bedingten Verletzungen sowohl bei Unfällen als auch bei Misshandlungen (10 – 15 % der misshandelten Kinder). Die Mehrzahl misshandlungsbedingter Verbrühungen ist bedingt durch Eintauchen in heiße Flüssigkeit. Dies erfolgt besonders oft bei Konflikten im Rahmen der Sauberkeitserziehung, meist bei zwei- bis dreijährigen Kindern.
Misshandlungsbedingte
Verbrühung
Bei Verbrühungen infolge Misshandlung kommt es häufig an den Extremitäten zu beidseitigen, symmetrisch ausgeprägten, socken- oder handschuhförmigen Mustern, diese können aber auch einseitig auftreten. Typische Lokalisation von Misshandlungsverbrühungen sind Hände/Unterarme, Füße/Unterschenkel und Gesäß. Das Zuführen zu heißer Flüssigkeit beim Füttern geht mit Verbrühungen der Mundschleimhaut einher.
Bei heißer Flüssigkeit ist die Schwere der Verletzung abhängig von Temperatur und Einwirkzeit des Wassers sowie dem Alter des Kindes und damit der Dicke der Haut. Bei Säuglingen und Kleinkindern liegt die Mindesteinwirkzeit zur Erzeugung einer drittgradigen Verbrühung beispielsweise um zehn Sekunden bei 55° C Wassertemperatur, aber nur um eine Sekunde bei 60° C Wassertemperatur. Bei der Beschreibung entsprechender Wunden sollte insbesondere auch auf Aussparungen geachtet werden, da diese Stellen der Haut nicht vom Wasser erreicht wurden; Rückschlüsse auf eine evtl. erzwungene Körperhaltung könnten durch deren Anordnung (z. B. Aussparungen am Gesäß durch Aufpressen auf kühleren Badewannenboden) möglich sein. Satellitenartige Kleinläsionen am Rand größerer gleichmäßiger Wunden deuten immer auf eine Verbrühung durch Spritzer mit heißem Wasser hin.
Verätzungen durch
Säuren oder Laugen
Verätzungen durch Säuren oder Laugen, z. B. Rohrreiniger, stellen eine weitere differentialdiagnostische Alternative dar. Speziell die anatomische Verteilung, z. B. ausschließliches Betroffensein der Gesäßregion, kann entscheidende Hinweise geben (analog zu Abbildung 9).
Akzidentelle Verbrühungen
Akzidentelle Verbrühungen treten typischerweise nach Übergießen mit heißer Flüssigkeit von vorne oben auf (z. B. Kind zieht Tasse mit heißer Flüssigkeit vom Tisch). Es finden sich unregelmäßig verteilte, oft asymmetrisch angeordnete, selten zirkuläre Verletzungen vorwiegend an Kopf, Gesicht, Schultern und Oberarmen (vergleiche auch Abbildung 9).
Thermische Verletzung
durch Deospray
Abbildung 13: Thermische Veränderung der Haut durch sekundenlanges Einwirken eines Deosprays
Bild in Originalgröße
Auch selbst beigebrachte Verletzungen können die Merkmale einer thermischen Einwirkung aufweisen. Dabei hilft die Kenntnis „modischer Trends“, Falschdiagnosen zu vermeiden. So waren zeitlich gehäuft (aber insgesamt nur wenige) Fälle einer selbst beigebrachten thermischen Verletzung Jugendlicher durch Deosprays zu beobachten (Abbildung 13): Dabei wird das Deo mehrere Sekunden lang sehr nahe an die Haut gehalten. Das im Spray enthaltene Kältemittel führt dann zur thermischen Verletzung der Haut.
3.1.2.3. Scharfe und spitze Gewalt
Sogenannte „scharfe bzw. spitze Gewalteinwirkung“, also Schnitte oder Stiche z. B. durch Messer, wird bei Misshandlungen von Kindern selten gesehen. Bei älteren Kindern und Jugendlichen ist zu bedenken, dass das sogenannte „Ritzen“ (Selbstbeibringung oberflächlicher Schnittverletzungen vor allem an den Unterarmen) stark zunimmt, z. T. nur im Sinne einer Modeerscheinung, in der Regel aber als Ausdruck psychischer Störungen. Weist ein dreijähriges Kind Schnittverletzungen auf, weil es ein Küchenmesser erwischt hat oder Scherben zerbrochener Flaschen in die Hand bekommen hat, so kann das ein Hinweis auf eine Vernachlässigung der notwendigen altersgemäßen Aufsicht sein.
3.1.2.4. Strangulation
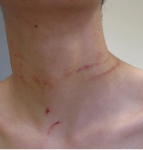
Abbildung 14: Strangulation eines 16-Jährigen mit einem Gürtel
Bild in Originalgröße
Strangulation ist keine „gängige“ Misshandlungsform, wird jedoch in Form von Würgen oder Drosseln bei Kindern und Jugendlichen hin und wieder gesehen (Abbildung 14). Zur Beurteilung der Intensität der Strangulation ist die Dokumentation des Vorhandenseins petechialer Blutungen insbesondere auch an Augenlid- und/oder -bindehäuten, Mundschleimhaut und Hinterohrregion (ggf. auch negativ) unerlässlich. Verdächtige Halshautverletzungen sollten grundsätzlich fotodokumentiert werden. Zu beachten ist auch, dass es aufgrund der Strangulation am Kehlkopf zu Folgen im Sinne von Einblutungen oder ödematösen Schwellungen kommen kann. Insofern wäre eine Untersuchung des Kehlkopfes (Endoskop, MRT) bedeutsam zum Nachweis dieser Verletzungen.
Bei Säuglingen und Kleinkindern (vor allem bei unklaren Todesfällen) muss an die Möglichkeit einer sogenannten „weichen Bedeckung“ gedacht werden, also eines Verschlusses der Atemöffnungen durch aufgepresste Kissen, oder auch an ein Zuhalten von Mund und/oder Nase mit der Hand. Auch bei Kindern mit demonstrativ berichteten Unregelmäßigkeiten der Atmung sollte an diese Form der Gewalteinwirkung (dann im Sinne eines Münchhausen-by-proxy-Syndroms) gedacht werden, deren Häufigkeit nach gut dokumentierten Berichten stark unterschätzt sein dürfte.
Differentialdiagnostisch sollte an eine Selbstdrosselung im Rahmen einer sexuellen Erregungssteigerung durch den durch die Drosselung ausgelösten Hypoxiezustand (sogenannte Hypoxyphilie) gedacht werden. Allerdings sollten das Ausmaß und die Form der Strangfurche einen guten Rückschluss auf das Motiv der Strangulation geben können.
3.1.2.5. Schütteltrauma
Eltern wissen häufig nicht, wie gefährlich das Schütteln des Babys ist. In einem Moment der Überforderung verlieren sie die Beherrschung und schütteln das Kind, häufig mit schweren gesundheitlichen Konsequenzen.
! Hinweis:
Gefahr extremen Schüttelns besteht insbesondere bei Überforderungssituationen, z. B. bei Schreibabys. Empfehlungen zur Unterstützung der Eltern mit Schreibabys siehe bei Ziffer 1.3. sowie generell bei Überforderungssituationen Ziffer 2.4.2.
Definition Schütteltrauma
Ein Schütteltrauma (Shaken Baby Syndrome oder auch Whiplash Shaken Baby Syndrome) kann verursacht werden, wenn das Kind an den Oberarmen oder am Thorax gepackt und heftig vor und zurück geschüttelt wird. Dies führt dazu, dass der Kopf des Säuglings bei noch gering ausgebildeter Haltemuskulatur im Nacken fast ungebremst nach vorne und hinten schlägt. Da das Gehirn der Bewegung des Kopfes erst mit einer gewissen zeitlichen Verzögerung folgt, entstehen zwischen Gehirn und Schädelkapsel Scherkräfte. Diese Scherkräfte führen zu Abrissen der sogenannten Brückenvenen zwischen Dura mater und Arachnoidea, mit der Folge von Subdural- und Subarachnoidalblutungen. Fokale axonale Schädigungen im kraniozervikalen Übergang können zu einer Schädigung des respiratorischen Zentrums führen, mit Folge einer Apnoe mit Hypoxie und Ischämie. Nach Einschätzung der American Academy of Pediatrics muss das Schütteln dabei derart heftig sein, dass auch für medizinisch nicht geschulte Personen das potenziell Lebensbedrohliche dieser Einwirkung offensichtlich ist. Allerdings kann auch schweres Schütteln folgenlos überstanden werden.
Folgen
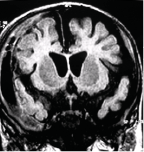
Abbildung 16: Mikrozephalie nach Schütteltrauma
Bild in Originalgröße
Die Folgen eines (zunächst) überlebten Schütteltraumas können gravierend sein: Etwa ein Viertel der Kinder stirbt innerhalb von Tagen bis Wochen nach dem Schütteltrauma. Über zwei Drittel der Überlebenden erleiden mehr oder weniger schwere neurologische Folgeschäden, vergesellschaftet z. B. mit multizystischer Enzephalopathie, Hirnatrophie, Mikrozephalie (Abbildung 16), zerebralen Anfallsleiden, mentaler Retardierung oder spastischer infantiler Zerebralparese (in extremen Fällen bis hin zur fast vollständigen zystischen Umwandlung des Gehirns). Neben mentalen und neurologisch-kognitiven Defiziten kann es zu einer Sehbehinderung oder Erblindung kommen.
3.1.3. Untersuchung und Befunderhebung
Besondere Anforderungen
an die Anamnese
Vor der körperlichen Untersuchung sind an die Anamnese besondere Anforderungen zu stellen. Häufig können die betroffenen Kinder bzw. Jugendlichen nicht befragt werden, wie es zu den Verletzungen kam. Aus diesem Grund ist darauf zu achten, wie die Familienmitglieder und die Kinder bzw. Jugendlichen miteinander agieren – und das bereits beim Betreten des Behandlungszimmers. Während die Anamnese erhoben wird, sollte darauf geachtet werden, wer berichtet und wie spontan und konstant die „Vorgeschichte“ ist bzw. sie sich im Gesprächsverlauf möglicherweise verändert, insbesondere dann, wenn Eltern mit Befunden konfrontiert werden, die nicht mit der angegebenen Verletzungsentstehung in Einklang zu bringen sind. Bei etwa 50 % aller misshandelten Kinder gibt es „Vorbefunde“ von vorherigen medizinischen Behandlungen, Krankenhausaufenthalten u. a. Insofern wäre die Einholung dieser Befunde, ggf. Kontaktaufnahme mit den zuvor behandelnden Ärzten wichtig. Weitere Aspekte hinsichtlich Unfall versus Misshandlung, die sich in der Anamnese widerspiegeln, finden sich in Kapitel 4 zum Fallmanagement.
Für behandelnde Ärztinnen und Ärzte ist es nicht immer einfach, bei einem Kind durch eine Untersuchung festzustellen, ob eine Verletzung aufgrund einer Misshandlung entstanden ist, insbesondere wenn es sich um schwerere Formen der Misshandlung handelt wie z. B. Frakturen oder innere Verletzungen, denn Kinder können bis zum Alter von etwa 12 Jahren Schmerzen nicht in dem Sinne lokalisieren, wie Erwachsene es tun. In Abhängigkeit vom Alter differieren die Darstellung hinsichtlich Ort und Qualität der Schmerzen, die Schmerzschwelle und die Toleranz. Auch die Verhaltensreaktionen sind je nach Alter unterschiedlich. Daher kann es vorkommen, dass Frakturen oder andere Verletzungen nicht entdeckt werden.
3.1.4. Dokumentation
Nach der Anamnese sollten die bei der Untersuchung festgestellten Verletzungen dokumentiert werden. Grundsätzlich erleichtert ein genormter Untersuchungsbogen die Dokumentation der Verletzungen und dient auch als Gedächtnisstütze dahingehend, welche Inhalte bei der Dokumentation bedeutsam sind (siehe hierzu auch Ziffer 4.2.10.).
Vorgehensweise
bei der Dokumentation
Unabhängig davon gelten bei der Dokumentation von Verletzungen bestimmte Vorgehensweisen:
1. Erhebung von Befunden in Wort und Bild
Verletzungen sind auf dem Dokumentationsbogen exakt und genau zu beschreiben, dabei sollten insbesondere die Hämatome in ihrer Farbe genau beschrieben werden. Verletzungen müssen abgemessen und ihre genaue Lokalisation angegeben werden. Dabei ist darauf zu achten, dass alle Verletzungen dokumentiert werden. Nicht nur medizinisch bedeutsame Befunde sollen dargestellt werden, sondern jeder potenziell forensisch relevante Befund. Anschließend erfolgt eine fotografische Aufnahme der Verletzungen zuerst in einer Übersichtsaufnahme, danach in einer Detailaufnahme, am besten mit Maßstab. Beim Fotografieren ist auf eine senkrecht zur Körperoberfläche und damit zur Verletzung gehaltene Kamera zu achten.
2. Dokumentation
Die Dokumentation der Befunde sollte übersichtlich auf vorgefertigten und größtenteils im Internet oder bei der Landesärztekammer erhältlichen Dokumentationsbögen erfolgen. Man sollte sich prophylaktisch mit den verschiedenen im Internet erhältlichen Dokumentationsbögen befassen, da diese teilweise recht unterschiedlich gestaltet sind und nicht für jedermann gleich übersichtlich erscheinen (in Kapitel 7 ist eine Liste mit Internetseiten enthalten, von denen Doku-Bögen heruntergeladen werden können, z. B. www.rechtsmedizin.med.uni-muenchen.de).
3. Spurensicherung
Für das Ausmaß der Spurensicherung ist die Art der Gewalteinwirkung von Bedeutung. Bei einem sexuellen Übergriff ist viel mehr auf die Spurensicherung zu achten als bei einem körperlichen Übergriff. Als „Spuren“ sind sämtliche biologischen Materialien eines Täters zu sichern. Generell sind das sämtliche Hautpartikel und sämtliche Sekrete des Täters, wie z. B. Speichel, Sperma oder Blut. Dabei ist auf kontaminationsfreie Asservierung und Lagerung zu achten, vor allem auf vollständige Trocknung. Genaue Anleitungen finden sich in aller Regel in den Dokumentationsbögen.
4. Befundinterpretation
Die Interpretation soll unparteiisch und objektiv erfolgen, dabei unter Umständen mit gebotener Zurückhaltung. Es ist im Dokumentationsbogen kurz auf die angegebene Genese der Verletzungen einzugehen, auf die Unterscheidung Selbst- oder Fremdbeibringung/Unfall und auf die Art der Gewalteinwirkung.
3.1.5. Fallmanagement bei körperlicher Gewalt
Das Fallmanagement beruht auf dem koordinierten Zusammenwirken verschiedener Disziplinen wie Gesundheitsbereich (z. B. Kinderkliniken, Arztpraxen, Rechtsmedizin, Kinder- und Jugendpsychiatrie, Erwachsenenpsychiatrie, Hebammen, Gesundheitsämter u. a.), Kinder- und Jugendhilfe (Jugendämter, Einrichtungen und Dienste der Kinder- und Jugendhilfe, insbesondere Beratungsstellen für Kinder, Jugendliche und Familien, Kindertagesstätten etc.), Schule (Beratungslehrkräfte, Schulpsychologen) etc.
! Hinweis:
Zum konkreten Fallmanagement im Einzelnen siehe auch Kapitel 4, zu den Rahmenbedingungen und Voraussetzungen interdisziplinärer Zusammenarbeit siehe insbesondere Kapitel 2.
Um im ersten Schritt abzuklären, ob eine Misshandlung und Gefährdung des Kindes vorliegt, bedarf es einer Erhebung der Anamnese, einer Ganzkörperuntersuchung mit vollständiger Entkleidung des Kindes bzw. Jugendlichen und der Verletzungsbefunde (mit Dokumentation). Die Interpretation der Befunde führt zur diagnostischen Wertung, die allerdings nicht in jedem Fall eindeutig eine Misshandlung nachweisen oder ausschließen kann.
Handlungspflicht
Einbindung Jugendamt
Handlungspflicht, wenn dies zur Sicherstellung des Kindeswohls erforderlich ist (siehe hierzu insbesondere Ziffern 2.3.3. sowie 2.3.4.)
Das Jugendamt ist kraft Gesetzes die zentrale Stelle, wenn es um Fragen des Kinderschutzes und insbesondere die Klärung des Vorliegens einer Kindeswohlgefährdung sowie die Sicherstellung des Kindeswohls geht. Eine Handlungspflicht zur Einbindung des Jugendamtes besteht, wenn aus ärztlicher Sicht eine solche zur Abwendung einer Kindeswohlgefährdung erforderlich ist. Gewichtige Anhaltspunkte, die für eine Misshandlung sprechen, sind unverzüglich dem Jugendamt mitzuteilen (im Einzelnen siehe Ziffer 2.3.4., vergleiche auch Art. 14 Abs. 6 GDVG).
Solche sind insbesondere:
- konturierte (umschriebene, geformte) Verletzungen, z. B. Striemen nach Stockschlägen,
- thermische Verletzungen, z. B. durch Ausdrücken von Zigaretten,
- relevante Verletzungen an Regionen, die nicht oder nur schwer durch das Kind selbst erreichbar und nicht sturztypisch sind,
- mehrfache, gleichzeitig entstandene relevante Verletzungen an unterschiedlichen Lokalisationen, die nicht sturztypisch sind,
- relevante Verletzungen an „geschützten“ Regionen, wie z. B. Oberarminnenseiten, obere Gesäßpartie, die nicht plausibel durch einen Unfall erklärt werden können,
- relevante Verletzungen bzw. Verletzungsmuster, die nicht durch den angegebenen Unfallmechanismus plausibel verursacht worden sein können,
- Abwehrverletzungen gegen erhebliche Gewalteinwirkungen (z. B. Parierverletzung am Unterarm),
- Würge- oder Drosselmarken,
- Schütteltrauma.
Gewichtige Anhaltspunkte liefern insbesondere auch solche Verletzungen, die nach Abklärung einer alternativen Entstehungsursache (Unfall, Sturz u. a.) nicht anders als durch eine Misshandlung erklärt werden können. Spätestens dann ist die Einbindung des Jugendamtes notwendig. Entscheidend ist dabei meist nicht eine Einzelverletzung, sondern die Summe der Befunde und insbesondere auch eine fehlende alternative Erklärung sowie insgesamt das Verhalten der Personensorgeberechtigten (z. B. die nicht schlüssige Darstellung der Verletzungsursache). Das Jugendamt hat dann abzuklären, ob eine Kindeswohlgefährdung vorliegt, und ggf. alle erforderlichen Maßnahmen zur Sicherstellung des Kindeswohls zu veranlassen (siehe hierzu Ziffern 2.3.4. und 2.4.3.).
3.1.6. Fallbeispiele aus der Praxis
Fallbeispiel 1
Eine Großmutter stellt bei ihrem 2-jährigen Enkelkind wiederholt Hämatome fest, nachdem es bei seiner Mutter war. Die Mutter des Kindes ist allein sorgeberechtigt, auch wenn das Kind bei seiner Großmutter lebt. Als die Großmutter erneut Hämatome feststellt, sucht sie mit ihrem Enkelkind eine Kinder- und Jugendärztin auf, um die Verletzungen untersuchen zu lassen. Das Kind wird am gesamten Körper untersucht. Dabei werden Hämatome im Gesicht und am Gesäß festgestellt. Da der dringende Verdacht auf eine Misshandlung besteht, wird das Jugendamt einbezogen. Die Ärztin rät der Großmutter, auch von sich aus Kontakt mit dem Jugendamt aufzunehmen, und bittet dieses um Mitteilung hinsichtlich des weiteren Vorgehens.
Im Einvernehmen mit der Großmutter bittet das Jugendamt die Mutter vor einem weiteren Besuch des Kindes zu einem Gespräch. Die Befunde und Verdachtsmomente sowie mögliche Konsequenzen werden offen angesprochen. Im Gespräch wird versucht, die Ursachen für die wiederholten Verletzungen des Kindes zu klären. Dabei werden auch geeignete Entlastungsangebote für die Mutter besprochen, die dazu beitragen können, den Schutz des Kindes sicherzustellen, ohne dass weitergehende Konsequenzen wie die Einschränkung der elterlichen Sorge durch Entzug des Aufenthaltsbestimmungsrechts oder Aussetzung bzw. Einschränkung des Umgangsrechts durch das Familiengericht erforderlich wären. Die Mutter erklärt sich schließlich einverstanden, dass die nächsten Besuchskontakte mit dem Kind in der Erziehungsberatungsstelle stattfinden (begleitete Umgangskontakte). Es wird vereinbart, dass das Kind der Kinder- und Jugendärztin bis auf Weiteres wöchentlich vorgestellt wird. Die im Jugendamt zuständige Fachkraft informiert die Ärztin mit Einverständnis der Mutter und der Großmutter über das weitere Vorgehen. Die Zusammenarbeit mit dem Jugendamt bleibt eng.
Fallbeispiel 2
Ein 9-jähriges Mädchen fällt im Sportunterricht auf, da es immer wieder an Armen und Beinen sichtbare Hämatome aufweist. Als die Sportlehrerin das Mädchen auf die Verletzungen anspricht, reagiert dieses ausweichend und berichtet, dass es in letzter Zeit oft gestürzt sei. Als die Lehrerin in der Umkleidekabine erneut Hämatome am Rücken sieht, meldet sie dies der Schulleitung.
Eine Besprechung der Schulleitung mit den Lehrkräften des Mädchens ergibt, dass sie in ihren schulischen Leistungen deutlich abgesunken ist. Ein Gespräch der Schulpsychologin mit dem Mädchen bringt keine weiteren Erkenntnisse. Da nicht klar ist, woher die Verletzungen kommen, werden die Eltern zu einem Gespräch in die Schule gebeten. Bei diesem Gespräch verhält sich der Vater aggressiv, die Mutter wirkt dagegen eingeschüchtert und den Tränen nahe. Eine genaue Erklärung für die Verletzungen des Mädchens wird von den Eltern nicht abgegeben. Sie teilen lediglich mit, dass ihre Tochter seit einigen Monaten recht störrisch sei. Die Eltern werden schließlich von der Schulleitung informiert, dass das Jugendamt einbezogen wird (Art. 31 BayEUG). Zu einem weiteren Gespräch wird in Absprache und unter Beteiligung des Jugendamtes eingeladen.
Nachdem die Eltern nicht bereit sind, an der Aufklärung der Umstände mitzuwirken, und nach Einschätzung des Jugendamtes eine Gefährdungssituation nicht ausgeschlossen werden kann, erwirkt dieses einen Beschluss des Familiengerichts, mit dem das Aufenthaltbestimmungsrecht sowie die Sicherstellung der medizinischen Versorgung auf das Jugendamt übertragen werden. Das Mädchen wird vom Jugendamt vorübergehend in einer Schutzstelle untergebracht und zum Zwecke der Abklärung, ob die Verletzungen misshandlungsbedingt sind, einem Arzt vorgestellt. Der Arzt stellt bei der Untersuchung zahlreiche, bereits älter erscheinende Hämatome, vorwiegend am Rücken, den Schultern, Armen (auch Oberarminnenseiten) und Beinen fest. Da er sich hinsichtlich der Ursache der Verletzungen nicht sicher ist, werden Bilder zur Besprechung an die Kinderschutzambulanz am Institut für Rechtsmedizin der Universität München übersandt. Zusammenfassend ergibt sich, dass sich die Anzahl und teils auch Lokalisation der unterschiedlich alt erscheinenden Hämatome nicht durch eine oder mehrere Unfallversionen erklären lassen.
Das Mädchen wird schließlich mit Zustimmung der Eltern vorübergehend in einer Pflegefamilie untergebracht. Auf Wunsch der Eltern und des Mädchens besteht aber weiterhin regelmäßiger Kontakt zwischen ihnen. Die Gespräche der Jugendamtsmitarbeiterin mit der Familie ergeben, dass der Vater des Mädchens arbeitslos geworden ist und sich vermehrt dem Alkohol zugewandt hat. Die Spannungen aufgrund der finanziellen Probleme stiegen täglich an. Hinzu kam, dass sich die Eltern in dieser Situation mit ihren drei Kindern überfordert fühlten. Rückfragen des Jugendamtes bei Kindergarten und Schule sowie beim Kinder- und Jugendarzt ergeben, dass bei den jüngeren Geschwistern keine Anhaltspunkte für eine Misshandlung erkennbar sind. Arzt und Jugendamt treffen die Absprache, das Wohl aller Kinder in der Familie weiterhin gemeinsam im Blick zu behalten. Die Eltern können vom Jugendamt dazu motiviert werden, einen Antrag auf Hilfe zur Erziehung zu stellen. Im Rahmen der Erstellung des Hilfeplans durch das Jugendamt, an dem die Eltern beteiligt sind, werden der zeitlich befristete Einsatz einer Sozialpädagogischen Familienhilfe (SPFH) und der Umfang der Zusammenarbeit mit Kindergarten, Schule sowie Kinder- und Jugendarzt festgelegt. Die Eltern stimmen dieser Zusammenarbeit durch entsprechende Entbindungen von der Schweigepflicht schriftlich zu. Die umfassende Hilfe und Kooperation wirkt als Schutzkonzept für die Kinder. Die familiäre Situation konnte so weit entlastet werden, dass das Mädchen wieder in die Familie rückgeführt werden konnte und eine dauerhafte Fremdunterbringung des Kindes bzw. der Kinder nicht erforderlich war.






